 link
link
Hola amigos de steemit! Hoy les hablare de las patologías pulmonares; Existen dos tipos:
Patologías pulmonares primarias: donde la lesión se inicia en la circulación pulmonar, ya sea de causas inmunológicas, autoinmunes, idiopáticas, pero terminan afectando la circulación pulmonar de forma primaria. Dentro de las lesiones primarias la más frecuente, es decir la que observamos con mayor frecuencia clínica, es la hipertensión pulmonar primaria: una enfermedad infrecuente, que afecta fundamentalmente a mujeres en edades tempranas de la vida (30-40años de edad), progresiva hasta la incapacidad. En esta entidad hay un proceso de fibrosis de la circulación pulmonar, que termina reflejando la hipertensión pulmonar, y posteriormente el paciente presenta insuficiencia cardiaca derecha, que es el punto final de toda esta patología.Tenemos también otra patología que es la enfermedad pulmonar veno-oclusiva, en donde hay también un proceso de fibrosis a nivel pulmonar, pero en el polo venoso (NO en la arteria pulmonar, sino en las venas pulmonares. A nivel de los capilares venosos ocurre un proceso de fibrosis y los vasos se ocluyen y termina provocando retrógradamente la hipertensión pulmonar. Esta patología es también de etiología idiopática y es extremadamente rara. Patologías pulmonares secundarias: que son secundarias a otras entidades distintas a la circulación pulmonar, pero que se refleja en ella provocando alteración de la función. Estas patologías son muchísimo más frecuentes que las formas primarias (un 80/90% de los casos son secundarias, menos del 10% son primarias). Dentro de las formas secundarias, está el edema pulmonar y el tromboembolismo pulmonar, más adelante se describen con detalle.

Las causas más frecuentes de hipertensión pulmonar secundaria son las enfermedades pulmonares obstructivas y restrictivas, fundamentalmente las restrictivas, que cursan con hipertensión pulmonar, y en el caso de las obstructivas (EPOC), a largo plazo por el proceso de fibrosis también conlleva a hipertensión pulmonar secundaria.Recordemos que la presión pulmonar en promedio en el capilar pulmonar está cerca de 10mmhg, a diferencia de la presión capilar vascular periférica que está cerca de 20 mmHg. Esta menor presión a nivel pulmonar (los circuitos menores son de baja presión) permite que se mantenga el equilibrio estable, porque en el intersticio pulmonar, a diferencia del intersticio periférico, hay presiones hidrostáticas negativas que aparecen como -8mmhg. Por eso es que, aunque haya un sistema de menor presión dentro el capilar, permite el filtrado normal por el equilibrio hidrostático. La presión en el polo arterial pulmonar puede llegar a 12 mmHg, en el polo venoso -8 mmHg, y que la presión máxima que puede alcanzar el circuito menor en reposo es 15 mmHg. Cuando esta presión supera los 20 mmHg estamos hablando de HIPERTENSION PULMONAR. La presión oncótica es igual en los pulmones que en el circuito periférico.En el polo arterial el elemento predominante es la presión hidrostática que es Positiva, en cambio el intersticio pulmonar posee una presión Negativa (recordemos que la presión intratorácica es Negativa) por lo tanto ambas fuerzas mantienen un equilibrio una empujando y otra jalando. Aquí en el polo arterial del capilar pulmonar hay una salida neta muy importante de líquido.

En el polo venoso la salida intracapilar disminuye. La presión intersticial se mantiene negativa pero como cae la presión hidrostática en el componente venoso y el componente osmótico está ahí porque las proteínas siguen dentro del componente vascular, el flujo neto de líquido es de entrada.Si dividimos el flujo de salida y el flujo de entrada la diferencia neta es 14, 15 de salida (15 mmHg para sacar liquido filtrado), 14 de entrada (es decir 14 mmHg para reabsorber líquido en el polo venoso) , hay un flujo neto de salida del capilar hacia el intersticio de +1, entonces ese líquido se va quedando en el espacio intersticial ; ahora ¿por qué no se edematiza el pulmón ? porque ese líquido no se acumula gracias al drenaje linfático, manteniéndose el equilibrio.¿Cuándo se rompe este equilibrio? Cuando hay aumento de la presión hidrostática, cuando se altera la permeabilidad capilar, cuando se obstruye el drenaje linfático, o cuando se pierde el equilibrio oncótico (disminuye la presión oncotica) y; hay que agregar el trastorno del intersticio: los pulmones pueden sufrir de forma aguda el aumento de la presión intersticial o caída de la presión intersticial de forma abrupta, en este caso como un mecanismo terapéutico, (un paciente que tiene derrame pleural y usted le mete un tubo, después de 5 minutos cae la presión intersticial muy rápido y el paciente puede hacer edema pulmonar. Lo mismo en un neumotórax crónico, el cuerpo busca un equilibrio y la presión intersticial cae rápidamente, formándose un edema pulmonar agudo por drenar un hidrotórax o un neumotórax.
 link
link
EDEMA PULMONAR; Entonces ¿qué es el edema pulmonar?: es la acumulación de líquido en el espacio intersticial pulmonar. La causa más frecuente son enfermedades cardiacas (edema pulmonar cardiogénico), pero también hay causas pulmonares y produce una hipertensión pulmonar secundaria.
Clasificación del edema pulmonar: Cardiogénico: en este caso lo que ocurre es hipertensión pulmonar: en la arteria pulmonar hay aumento de la presión secundario a una cardiopatía, también puede ser hipertensión pulmonar secundaria a una neumopatía o una hipertensión pulmonar primaria. En todos estos casos lo que se produce es un aumento de la presión hidrostática, se rompe el equilibrio estático, empieza a haber hiperfiltración, ante esto como mecanismo de compensación se produce aumento del drenaje linfático; si esto no es suficiente como mecanismo compensatorio, se produce un aumento importante de la presión hidrostática e invaden al alveolo, es decir entra líquido al interior del alveolo, este es un líquido de bajo contenido proteico, bajo contenido celular , por lo tanto es un trasudado. El alveolo como mecanismo compensatorio trata de eliminar el líquido activando bombas iónicas como la bomba sodio potasio, para sacar sodio, potasio, cloro, etc., de manera que sacando los electrolitos se saque el líquido, pero es un mecanismo compensatorio que tiene límite, es decir, si el edema fuera muy leve, esto compensa, pero si es muy importante, aunque sea activado, no logrará compensarse, lo que va a producir el edema y este sería el edema cardiogénico.
No cardiogénico: ejemplo típico edema pulmonar inflamatorio. Aquí lo que ocurre es un proceso inflamatorio, que conduce a un aumento de la permeabilidad capilar (es decir no se produce por el aumento de la presión hidrostática que puede estar normal). El aumento de la permeabilidad capilar (por mediadores inflamatorios), lleva a la salida de agua, pero no solo eso sino también salida de proteínas ya que es un exudado (ya que es por proceso inflamatorio), rico en agua, electrolitos y proteínas y parte de esos componentes se pueden eliminar por el drenaje linfático, pero si no es suficiente ese componente, aumenta la presión en el intersticio. En este caso los mecanismos de bomba para extraer líquido son bloqueados por el mismo proceso inflamatorio. Al final tendremos un alveolo inundado, pero en este caso con un contenido proteico y celular (si es proceso inflamatorio se va a encontrar neutrófilos, pero si es una crisis asmática lo que se va a encontrar son eosinófilos (con un exudado) Otra forma de clasificar a los edemas pulmonares, es utilizando el mismo mecanismo que utilizábamos para clasificar el edema periférico: clasificación según mecanismos fisiopatológicos: Edema por Aumento de la presión hidrostática, Edema por Disminución de la presión oncótica, Edema por Aumento de la permeabilidad capilar, Edema por Disminución del drenaje linfático, Edema por Disminución de la presión intersticial es un mecanismo exclusivo de patologías pulmonares: cuando usted drena un hemotórax, hidrotórax, neumotórax, ese desbalance que se produce lleva a caída rápida de la presión intersticial, aumenta la filtración capilar, y por tanto se produce el edema pulmonar secundario a esos elementos terapéuticos. Por eso es que los neumotórax, hidrotórax agudos se drenan rápidamente, pero los crónicos se deben drenar lentamente para evitar el edema pulmonar.
 link
link
Por aumento de la presión hidrostática capilar: cualquier condición que aumente la presión dentro de los capilares pulmonares va a producir edema pulmonar. En este grupo tenemos todas las patologías cardiacas izquierdas: infarto, estenosis mitral, paciente que esta hipovolémico presenta insuficiencia cardiaca congestiva, esto lleva a aumento del gasto cardiaco y aumento de la presión hidrostática capilar y se produce HTP secundaria a ese aumento del gasto cardiaco. Ejemplos: ICC: Cuando el paciente tiene Insuficiencia Cardíaca bien sea por una falla de vaciamiento de función sistólica o por un fallo en el llenado ventricular de función diastólica, y esta puede ser de etiología aguda o crónica. Agudo, por ejemplo, un paciente con un infarto (cardiopatía isquémica aguda) en ese corazón no va a haber contracción, depende de la actividad mecánica por ende hay una falla sistólica, también esa porción edematosa isquémica no se va a contraer, sino que se va a relajar. En un infarto el pulmón puede llegar a un edema agudo.Por Valvulopatías: una estenosis mitral, elevación de volúmenes en la aurícula y por ende aumento de presión y terminará con un edema pulmonar y verán toda la clínica que se observa en un paciente con ICC o estenosis mitral: crepitantes, disnea de esfuerzos, etc.

Hipervolemias: También tienen aumento de la presión hidrostática los pacientes sobrehidratados o hipervolmémicos, el paciente llega a falla renal crónica esta anúrico, pierde la capacidad para perder líquido respirando. Problemas de vaciamiento, Fallas cardíacas Congestivas: de cualquier etiología. Miocardiopatías de cualquiera causa, primaria o secundaria, genera ICC. Hipertensión, Cardiopatías Isquémicas: que genera ICC.Corto circuitos de izquierda derecha, hay HT hidrostática nivel cardiaco y esto lleva a una HTP. Aumento de la permeabilidad capilar: Fenómenos activos a nivel capilar: procesos inflamatorios, apertura de poros para la salida de líquidos, secreción activa por inversión de bombas iónicas, perdida de proteínas. Todo eso es un proceso inflamatorio activo. Este proceso inflamatorio activo por citocinas, Interleucinas, complemento y sustancias preformadas de las células inflamatorias puede generar un proceso edematoso. Usted se hincha cuando le dan un batazo en la cabeza, eso es aumento de la permeabilidad capilar. Pero también hay un aumento de la permeabilidad capilar en pulmón cuando hay una neumonía, por eso la clínica de un paciente con neumonía son: Crepitantes y líquido intraalveolar. Este líquido intraalveolar es producto de un proceso inflamatorio. Por eso también puede tener edema pulmonar por aumento de la permeabilidad capilar. Y ese proceso inflamatorio es producido por muchas causas, no solamente infecciosas, también por fenómenos inflamatorios irritativos, toxinas inhaladas (Caso de Clarines: gas cloro, estos pacientes tiene edema pulmonar por años, toda la vía aérea está irritada llena de secreciones, obstruidas, bronco espasmos, se utilizan esteroides para tratar de permeabilizar y mantener menos inflamada esta vía y el paciente pueda respirar, pero básicamente esto es lo que ocurre). Procesos sépticos; La uremia: el paciente urémico con falla renal crónica o aguda, este mismo componente urémico y los mediadores de la uremia pueden generar edema por aumento de la permeabilidad capilar. Podemos encontrar en estos pacientes que hay derrame pleural, derrame pericárdico, ascitis. Y a parte el componente hidrostático también puede estar aumentado en una deficiencia renal y el paciente no está orinando, puede haber una hipervolemia, hipertensión y también hay un componente toxico generado por estas toxinas de la uremia que produce un aumento de la permeabilidad capilar.

Diestres Respiratorio: es una enfermedad sistémica, siempre secundaria (puede ser traumático, inflamatorio o infeccioso) a nivel pulmonar, que genera liberadores vasogénicos que producen vasodilatación con aumento de la permeabilidad capilar. Puede haber un distres respiratorio porque tenía una pancreatitis, porque tiene un proceso séptico, pueden ser causas infecciosas o no y termina generando un distres respiratorio. Por eso el concepto de respuesta sistémica inflamatoria es el concepto correcto al hablar de esas manifestaciones sistémicas en un paciente. Bien sean infecciosas o no, pero son inflamatorias. Las enfermedades autoinmunes son enfermedades sistémicas inflamatorias no infecciosas. El concepto de distres respiratorio no tiene este valor. Puede ser irritativo posterior a la radiación, el estudio de las radiaciones, iones, ionizantes, en este caso genera un proceso inflamatorio. Ejemplo: un paciente que está recibiendo radiaciones y se da cuenta que en el área donde está recibiendo las radiaciones se le quema la piel. Hay un proceso activo, no solamente quema la piel, también quema por dentro: la mucosa, el tejido intersticial, la idea es quemar el tumor, pero todo lo que está allí también se quema y ese proceso inicial es un fenómeno activo inflamatorio. Entonces también puede haber edema en procesos con radiación. Hay agresión al endotelio capilar pulmonar, y se produce el aumento de la permeabilidad capilar.

Disfunción del drenaje linfático: las mismas causas que obstruyen los vasos linfáticos en cualquier parte del cuerpo pueden obstruir en el pulmón las causas más frecuentes: Los procesos neoplásicos: la carcinomatosis pulmonar, primarias o metastasicas. Si todo el vaso linfático está lleno de cáncer, se obstruye y causa un edema pulmonar linfático con el componente quiloso, con esas características que vimos.
Linfangitis: Puede ser una linfangitis por radiaciones, por proceso autoinmune, por infecciones parasitarias, menos frecuentes, pero pueden ocurrir. El sistema linfático va a través del sistema ácigos y drena en la circulación central en la vena cava, si usted tiene aumento de la presión en la vena cava, una hipertensión central de cualquier causa, esa hipertensión se va a oponer al drenaje linfático entonces hace una estasis linfática no por aumento del componente linfático sino porque su vaciamiento esta enlentecido o hay algo que se opone que es la presión venosa central. El paciente con insuficiencia cardiaca cuando es muy severa puede haber estasis linfático por el aumento de las presiones en la vena cava, no drena y se acumula también el componente linfático. Esto ocurre también en pacientes con ascitis, hay una fase clínica del paciente con ascitis, que el líquido que sale es quiloso, gran contenido de grasas, este contenido quiloso es contenido linfático, hay un componente linfático asociado.
Disminución de la presión intersticial: Esta es una variante que no se ve en otros componentes del cuerpo y en el pulmón se ve con más importancia. Habíamos dicho que la presión intersticial generalmente en la mayor parte del ciclo respiratorio esta negativa, por debajo de 0. Esta presión negativa es la que permite parte del retorno venoso, este más el llenado cardiaco dependen de la presión intratorácica negativa. Pero estas presiones torácicas son tan negativas que puede perderse. Cualquier cosa que ocupe este espacio (es un espacio real, pero de muy poca cantidad de líquido) y aumente el volumen y la presión va a generar que el paciente pueda tener un trastorno tanto del llenado ventricular y en otras partes trastornos del vaciamiento de este componente pulmonar.

El vaciamiento de ese componente pulmonar, no solamente que se llena, sino que también tiene problemas para el retorno. Ahora imagínense un paciente con un derramen pleural, un hidrotórax o hemotórax, con aire como un neumotórax o cualquier condición que aumente la presión intersticial. El corazón y todo el componente hemodinámico se ajusta a estos cambios de presión intersticial, para no morirse el corazón busca la manera de aumentar el gasto, aumentando la actividad del corazón izquierdo con aumento de la frecuencia cardiaca y aumento de la fracción de eyección, el corazón derecho intenta contraerse con mayor potencia. Si este ajuste se prolonga en el tiempo el corazón se acostumbra a trabajar en esas condiciones, cuando el medico elimina esa condición, es decir el hidro, hemo o neumotórax subagudo crónico, la presión disminuye. Como el corazón está condicionado para trabajar con esa presión intersticial elevada y esta baja de forma brusca, eso hace que salga el líquido del espacio intravascular al espacio intersticial, por eso ocurre el edema; entonces si tenemos esas condiciones crónicas hay que drenarlo popo a poco para evitar esta complicación, pero si es agudo hay que drenarlo de inmediato. disminución de la presión coloidosmotica, la presión osmótica depende del contenido proteico del componente vascular, si hay una hipoproteinemia, ( hay una disminución de la albumina), la proteína más pequeña pero más abundante que es la determinante de la presión osmótica, esto hace que se produzca edema pero no solo en pulmón sino en todo el cuerpo; entonces un paciente con síndrome nefrótico puede tener edema pulmonar porque cursa con hipoproteinemia como puede ser también el caso de una insuficiencia hepática o una desnutrición proteicocalorica severa, no es pulmón el primer sitio donde generan edema, comienzan por lo sitios de piel delgada como son los tobillos, las muñecas o la cara, pero sí podrían causarlo. Concentración de proteínas: por debajo de 3 se considera disminuido; por debajo de 2,5 ya hay edema importante y por debajo de 2 ya es anasarca.
FISIOPATOLOGÍA DEL EDEMA PULMONAR; Va a depender de la causa por la que se rompa el equilibrio: las causas más frecuentes son aumento de la presión hidrostática, y aumento de la permeabilidad capilar, estas rompen el equilibrio de Starling y aparece el edema pulmonar: los alveolos se inundan.

AFECCIÓN DEL EDEMA PULMONAR A LA MECANICA CARDIO-PULMONAR: Disminuye la distensibilidad pulmonar: ese alveolo está contenido en un intersticio de presión positiva, por lo tanto, expandirse ese alveolo en la inspiración, cuesta más trabajo. El paciente tiene trabajo INSPIRATORIO. HAY AUMENTO DE LA RESISTENCIA, entonces la disnea inspiratoria vendría siendo la clínica, trabajo inspiratorio porque el pulmón está cansado. Disminución de la distensibilidad pulmonar = trabajo respiratorio = disnea a predominio inspiratorios, se comporta como una enfermedad restrictiva pulmonar.
El crepitante es un estertor, dependiendo del tamaño de la burbuja, se clasifica el tamaño de los estertores. El crepitante es un estertor de burbuja pequeña (la estructura más pequeña del pulmón es el alveolo por lo tanto allí sólo puede haber una burbuja pequeña).Afectación de las vías aéreas. Si el edema está a nivel bronquial, no solamente se agrega el problema para entrar aire, sino que se le suma problema para sacar el aire, es decir, se comporta con un patrón pulmonar mixto ya que cuando el edema es en vías aéreas, lo que produce es una enfermedad obstructiva pulmonar que es lo que ocurre en la bronquitis crónica o aguda, en asma etc. El edema de las vías aéreas permite que el aire entre más no permite su salida, funciona como una válvula unidireccional. En este caso cuando el edema no solo se produce a nivel alveolar sino también en vías aéreas, da una dificultad respiratoria de tipo mixta, tanto de distensibilidad como de salida del aire, como obstructivo dando los patrones respiratorios. A parte está el proceso inflamatorio, esos mediadores inflamatorios que se están liberando por cualquier causa, va a liberar mediadores vasogénicos, que producen vasodilatación, pero a nivel bronquial producen broncoespasmo, y la bronco constricción aumenta la resistencia de las vías aéreas y produce el trastorno de la distensibilidad pulmonar, comportándose como un patrón mixto: trastorno de distensibilidad, trastorno obstructivo. Y también produce vasoconstricción de la circulación Entonces dado ese aumento de la resistencia de las vías aéreas ese paciente puede terminar fácilmente en hipoxemia.

CLÍNICA DE UN PACIENTE CON EDEMA PULPMONAR; Disnea: dificultad respiratoria acompañado de taquipnea. Dependiendo de cuál es la patológica causal se aumenta el tiempo inspiratorio o espiratorio. Si se produce el fenómeno de bronco constricción, lo que domina es la alteración espiratoria; si es de etiología cardiogénico, con aumento de la presión intersticial lo que aumenta es el tiempo inspiratorio. Tos productiva generalmente con expectoración hemoptoica: el organismo trata de expulsar todo ese líquido en exceso que está en el árbol respiratorio. La expectoración salmonelada-rosada es típica de edema de pulmón agudo.Crepitantes: no es más que un sonido producido por alveolos inundados: hay agua en el interior del alveolo, al entrar aire se forman burbujas pequeñas, que son las que producen el sonido. Dependiendo del nivel de inundación alveolar en las bases, ahí es donde vamos a encontrar crepitantes. Si está inundado todo el pulmón, vamos a encontrar crepitantes universales.
Hay un desbalance en el intercambio gaseoso, el intersticio está más grueso, hay un trastorno ventilatorio, hay trastorno de la perfusión arterial, hay caída de la hemoglobina oxigenada, por lo tanto el paciente tienden a hacer cianosis central, de comienzo periférico, acrocianosis y cianosis alrededor de los labios.

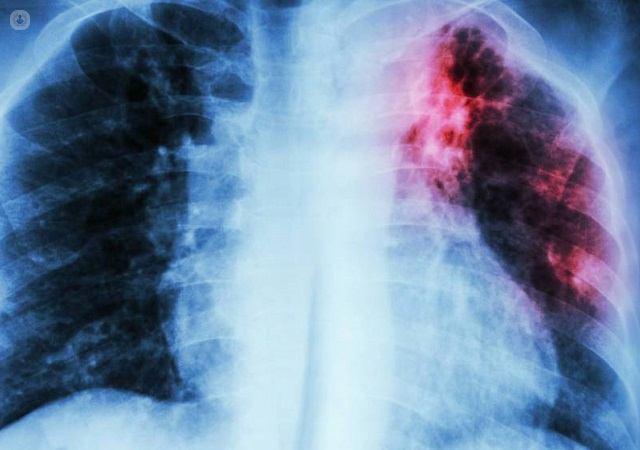
HALLAZGOS PARACLÍNICOS; Rayos X de tórax: vamos a encontrar los signos de hipertensión pulmonar y los signos de edema pulmonar.Si la causa es cardiogénica vamos a encontrar un aumento de la silueta cardiaca: corazón previamente afectado por una valvulopatía una cardiopatía congénita o dilatada, o cualquier otra cardiopatía, cualquiera de estas condiciones es el punto de partida del edema pulmonar cardiogénico.Cuando el corazón no es la causa, si no que el edema pulmonar es por daño del parénquima pulmonar (enfisema pulmonar, enfermedad intersticial pulmonar) en esos pacientes el aumento de la silueta cardiaca va a ser a expensas del corazón derecho, que es el primero que sufre aumento de la presión.Va a haber redistribución sanguínea: el flujo sanguíneo se redistribuye, primero alrededor de la silueta cardiaca, a cada lado, veremos cómo los hilios pulmonares se van a ver más hiperémicos. Recuerden que la sangre es opaca a nivel radiológico, por lo tanto, se ven líneas blancas y se ve como salen de los hilios, y entre los campos pulmonares arborizándose y ramificándose, eso se llama redistribución del flujo sanguíneo, lo vemos en patologías pulmonares primarias, secundarias y cardiogénicas. Podemos también observar la línea B de kerley, que no es más que linfagiectasia (edema linfático), son vasos linfáticos repleta de linfa que también son radiopacos, se dibujan fundamentalmente en las bases pulmonares. ¿Cómo los diferenciamos de la redistribución vascular venosa?: en que las líneas de kerley son HORIZONTALES y estarán en la región inferior; mientras que la redistribución sanguínea se ve hacia los hilios ramificándose.
¿Si le hacemos gases sanguíneos a este paciente que encontraremos? HIPOXEMIA; EN relación a los niveles de C02 va a depender de la severidad de la insuficiencia respiratoria que tenga o no el paciente. El mecanismo compensatorio a la insuficiencia respiratoria es la taquipnea (trata de compensar ventilando más); esa taquipnea hace que la PCO2 disminuya porque barre el C02 (si usted hiperventila, barre el C02y por lo tanto sus niveles bajan). Eso ocurre como respuesta refleja a la taquipnea. Pero si el edema pulmonar es muy intenso y usted está en fases graves de insuficiencia respiratoria, no solamente el paciente tendrá hipoxemia, sino que además pierde la capacidad de barrer el C02, entonces el C02 se normaliza y luego se acumula (EL PACIENTE TIENE HIPERCAPNIA); esta es la fase más severa de la insuficiencia respiratoria. ESA hipercapnia me especifica el diagnostico insuficiencia respiratoria: HIPOXEMIA E HIPERCAPNIA.Aparte del edema pulmonar hay una forma aguda de hipertensión pulmonar que es el tromboembolismo pulmonar.

TROMBOEMBOLISMO PULMONAR; Es un proceso generado por la interrupción del riego sanguíneo pulmonar de una porción del pulmón, que puede ser grande o pequeña dependiendo del árbol que este obstruido. (Son obstrucciones dentro del árbol pulmonar, que, dependiendo de su magnitud, parte del lóbulo del pulmón, queda sin circulación: la sangre que sale de los ventrículos derechos no llega a los alveolos pulmonares, por lo tanto, no va a haber intercambio gaseoso. Hay una obstrucción de su vaso aferente.
 link
link
Causas: TROMBOSIS VENOSA PROFUNDA, ES LA CAUSA MAS FRECUENTE (APROX 90% DE LOS CASOS), son trombos venosos que viene frecuentemente de los miembros inferiores, más frecuentemente del 1/3 distal, glúteo y zona poplítea. Embolismo gaseoso: entra aire a la circulación venosa, al inyectarlo con una jeringa (malapraxias, iatrogenia, fines criminales). Dependiendo del volumen de aire que puedan administrarte en cc viene las consecuencias. Pero también puede darse como una complicación de algunas patologías: heridas abiertas en circulación venosa y entra aire a la circulación; ¿Cuándo ocurre esto?: en caso de fracturas abiertas, también cuando al paciente le hacen liposucción puede ocurrir embolismo aéreo, y todas estas situaciones producen entrada de sangre a la circulación, el aire llega al pulmón y produce la patología. También puede ser por embolismo GRASO (tejidos grasos más importantes del cuerpo: ENTONCES EN FRACTURAS DE HUESOS LARGOS SE LIBERAN GOTAS DE GRASA, Y ESAS GOTAS DE GRASA PUEDEN ENTRAR A LA CIRCULACION VENOSA Y PRODUCIR TEP. Pacientes jóvenes con una fractura de huesos largos y dificultad respiratoria súbita: hay que pensar en embolismos grasos.

Embolismo por líquido amniótico, después del parto, en el alumbramiento, después que se deprende la placenta los vasos uterinos deberían estar obliterados, por el tono muscular del útero, pero si hay hipotonicidad uterina, no hay tono que cierre los vasos, por tanto, estos vasos quedan abiertos, entonces entra el líquido amniótico a la circulación venosa y llega a los pulmones. NO es muy frecuente ,Émbolos sépticos y metástasis (siembra), generalmente son microembolos, pero pueden tener cierto tamaño suficiente para producir un TEP.
Lámina: Esto es un émbolo, Sistema Venoso Profundo incompetente y tortuoso, con vasculitis, hereditario, una mujer, obesa, mediana edad, usa ACO y está en estado hipercoagulable. Todo esto genera el coágulo, una Trombosis Venosa Profunda. Ese trombo se puede fracturar y genera un émbolo que puede llegar a la circulación pulmonar y provocar un TEP. En relación a cuantos émbolos existan, o cuantos vasos ocluyan o el calibre de esos vasos, será la manifestación que produzcan.
Fisiopatología del tromboembolismo pulmonar. Esto lo describió Virchow hace como 150 años, y hoy todavía lo explicamos con la misma triada, la triada de Virchow; este señor describió una triada como factores de riesgo para un TEP:TRIADA DE VIRCHOW: ESTASIS VENOSO, ANOMALIAS DE LAS PAREDES DE LOS VASOS (TRAUMA LOCAL, VASCULITIS) Y LA ALTERACION DE LOS SISTEMAS DE COAGULACION: SI usted tiene trastornos de la coagulación, puede hacer tromboembolismo, si tiene trauma vascular o vasculitis, puede hacer TEP, y si tienes enlentecimiento de la circulación venosa puedes hacer tromboembolismo.
CAUSAS; ESTASIS VENOSO: insuficiencia venosa (varices): Las varices son alteraciones heredo familiares del sistema vascular, más frecuentes en el sexo femenino, más frecuente en sedentarios. Tiene además factores de riesgos laborales (los que están de pie o sentados mucho tiempo: secretarias, anestesiólogos, cirujanos. El estasis venoso o enlentecimiento de la circulación, genera que las plaquetas se acerquen al endotelio y se forma el trombo, entonces esa pared lesionada por traumas externos o internos (vasculitis) es factor de riesgo para TEP.

Alteraciones del sistema de coagulación: CLASE DE ESTADOS HIPERCOAGULABLES: “toda la clase de estados hipercoagulabes entra aquí, si la ven pueden encontrar todas las causas de esto”. Aquí le dejamos parte de la clase que menciono el profesor:Estado hipercoagulable por falla de la actividad plaquetaria: Este puede ser por exceso de actividad plaquetaria o por exceso de cantidad plaquetaria.Por exceso de cantidad plaquetaria: Exceso de plaqueta, trombocitosis, valor normal hasta 400.000, para que se genere trombocitosis debe superar 1.000.000, entre ese rango de 400.000-1.000.000 los factores de riesgo no son tan marcados, hay riesgo, pero leve. Esta trombocitosis puede ser primaria o secundaria. Las trombocitosis primarias tienen defectos en la plaqueta, nacen con ellos y ese fenómeno se expresa, por ejemplo, el paciente con policitemia vera o policitemia rubra vera, en este hay un aumento de producción de todas las líneas celulares, esos pacientes tienen 20 de hemoglobina, 30.000 o 50.000 celulas blancas y 1.000.000 de plaquetas, por lo tanto, esos pacientes tienen sangre muy viscosa, hipercoagulada, haciendo infartos. Pacientes nacen con esto, son casi incompatibles con la vida sin tratamiento.La trombocitosis sacundaria; hay veces que nos llegan un paciente que se le hace una hematología y tiene las plaquetas muy altas, en donde se busca causas probables de trombocitosis; como enfermedades mieloproliferativas, la leucemia, las cuales pueden expresarse con exceso de plaquetas, sin embargo, las leucemias también pueden expresarse como “degenerativo” (no se escucha bien). Puede ser secundario a otro tipo de neoaplasia; cáncer o carcinoma. Generalmente todos los cánceres están asociados a trombocitosis, por ejemplo, una persona con cáncer puede tener 600.000 o 700.000 plaquetas, normalmente estas personas si no lo mata el cáncer lo mata un infarto, porque ellos tienen un estado hipercoagulable.Unos de los factores que generan hipercoagulabilidad en pacientes con cáncer: Trombocitosis, por procesos inflamatorios agudos. En una fase de estrés o fase inicial agua se movilizan plaquetas y se eleva el contaje plaquetario. Si a usted le da un infarto, una crisis asmática o corre un maratón se le suben las plaquetas, debido a que hay un pool marginal de plaquetas no circulante, que sale a circulación por acción del bazo. Cabe destacar que esto vendría siendo una trombocitosis normal o fisiológica, ya que es un mecanismo de adaptación para la prevención de una agresión, gracias al estrés.
La otra forma de trombocitosis secundaria, la esplenectomía, donde se aumenta de gran manera el contaje plaquetario, llegando las plaquetas a 1.000.000 con facilidad. Recuerden que la vida media de las plaquetas esta entre 7-10 dias, naciendo en la medula osea y muere en el bazo, por lo tanto, si no se tiene bazo las plaquetas viven más y aumenta el contaje plaquetario. ¿Por qué se sacó el bazo? Porque están muy grande, o se infarto el bazo, absceso, linfoma, tumor de bazo (es raro) o por traumatismo.

También hay alteración de la actividad plaquetaria, por la alteración del flujo sanguíneo, el enlentecimiento del flujo sanguíneo y células sanguíneas, hace que el flujo laminal se pierda, y a su vez las células se aproximan a las paredes, chocan con el endotelio, se activan y se agregan en este; se conoce como trombosis por estasis, ejemplo, las varices, las cuales son estasis venosos, en donde las venas se dilatan y la circulación se hace mas lenta provocando trombosis.
Causas de estasis en miembros inferiores. Están las varices que tiene un gran componente hereditarios, pero también causas adquiridas para esto, como lo es la obesidad, la inmovilidad (sedentario), por fenómenos vasos oclusivos intraabdominales durante el embarazo, la barriga es tan grande que presiona el drenaje venoso. Tambien puede haber adhesión plaquetaria por daño endotelial, se expone la matriz subendotelial y se activan las plaquetas y se agregan. La arterioesclerosis, una enfermedad inflamatoria vascular donde el vaso sanguíneo con placas arterioescleróticas, favorece a la aterotrombosis; causa número 1 de infartos.Paciente con diabetes, tiene disfunción endotelial (una de las funciones del endotelio es evitar que se peguen las plaquetas). Otra forma de alterar el endotelio es fumando, ya que el cigarrillo provoca disfunción endotelial y activa a las plaquetas para que produzcan tromboxanos y se peguen al endotelio. Por exceso de actividad plaquetaria o plasmática. Nuevamente aquí está la clasificación; congénita y adquirida. Dentro de las causas congénitas o hereditarias: la mutación de la protrombina, es la más frecuente. Mutación del factor V de la proacelerina. Recordando que la proacelerina es un procoagulante, por lo tanto, al este estar mutado se generan muchos fenómenos tromboticos. Siendo la causa hereditaria principal para que se genere el tromboembolismo pulmonar. Elementos que actúan en la cascada de coagulación; la proteína 6 y S, las cuales son las responsables de la degradación de los factores de la coagulación, cuando hay deficiencia de estos factores el paciente presenta hipercoagulacion. Hay deficiencia de proteína 6 y S en los estados de sepsis, pero también puede haber una mutacion de estas proteínas y nacer sin ellas, siendo hereditaria.Deficiencia de la antitrombina 3, en este caso factor hereditario; pero también hay causas adquiridas, como el embarazo, el síndrome nefrotico.
Hiperhomocisteinemia, la cual favorece a los estados hipercoagulables. Hay factores externos que lo modifican, como hacer ejercico, dieta rica en folato, pudiendo pues mejorar los niveles de homocisteinemia.Drepanocitosis, anemiasa hemolíticas, el cual se trata de un eritrocito anómalo por una sustitución en las cadenas primarias de aminoácidos, esos aminoácidos básicamente el “ácido gluta fomalina” (creo, se escucha mal) que es sustituido, cambia la carga eléctrica del eritrocito, de una carga negativa a una más neutra, al perder las cargas negativas se van a repeler menos entre ellos y tienden a agregarse.

Síndrome antifosfolípidos, que puede ser congénito o adquirido, está asociado con enfermedades autoinmunes como el lupus o artritis reumatoide; pero también hay formas primarias del síndrome antifosfolipidos, donde hay anticuerpos “antifosfolipinas” (creo, no se escucha bien) y todos esas sustancias favorecen al trastorno de hipercoagulacion. Causas adquiridas, de trastornos de la coagulación, donde se tiene la vasculitis. Osea fenómeno inflamatorio vascular, los cuales pueden ser inmonologicos o infecciosos.

Estrógenos. Cuando el paciente tiene uso de estrógenos exógenos. Factor de riesgo vendría siendo los anticonceptivos viejos, los actuales tienen una menor dosis de estrógenos.Estados de sepsis. La presencia de factores inhibitorios, los factores de estimulación y vasculiticos. Puede favorecer a un estado hipercoagulable y en fases mas avanzadas de la sepsis un estado de sangramiento por consumo de factores.Síndrome nefrótico. En este el paciente lo que quiere es proteína, debido a la gran cantidad de proteínas sanguíneas que pierde en la orina, siendo estas proteínas las proteínas anticoagulantes, específicamente la antitrombina III. Al perder tanta proteína el hígado trata de sintetizar más, pero este sintetiza las proteinas que sabe sintetizar, las cuales son; lipoproteínas, más ateroesclerosis; fibrinógeno, más agregación plaquetaria. Lesión vascular o trauma; Estado hipercoagulable por alteración de la actividad de la fibrinólisis: Se presenta un aumento de los niveles del inhibidor del activador del plasminógeno o PAI. ¿Quiénes están ahí? El síndrome metabólico en personas. Presenta dislipidemia. Normalmente mueren por infarto, ya que son pacientes de alto riesgo cardiometabolico. Pacientes con hiperglicemia, diabético o prediabético. Pacientes con hiperinsulinemia, prediabeticos tipoII. Hipertrigliceridemia, aumento del colesterol VLDL; es un trastorno lipidico. Bajos niveles de estrógeno; como en la menopausia. Niveles elevados de “apecina” 2 (no se escucha bien), provocando hipertensión arterial,todo esto es modificable con tratamiento como también con cambio del estilo de vida, para poder estar menos obeso o menos hiperglicemico.Esto se da por la expresión de un gen que a nivel endotelial es sintetizado por el PAI. Factores como la preinsulina, la glucosa, insulina, los lípidos, obesidad, HDL bajo e hipertensión estimula al gen por medio de la activación del PAI.

Las patologías hipercoagulabes se dividen en: Congénitas; Alteraciones de la proteína c o proteína s: ya sea insuficiencia o resistencia, ellas son las responsables de la degradación de los factores pro coagulables V y VII. Deficiencia hereditaria de la antitrombina III: es un anticoagulante, y si esta falla se va a tender a formar trombos. La mutación del gen de la protrombina. La mutación del factor v o proacelerina: Hay un factor mutante en ella, el cual es el factor mutante de Leyden ...
Adquiridas; Lupus eritematoso sistémico: el anticoagulante lupico produce fenómenos protromboticos, se le llama anticoagulante porque in vitro actúa como tal pero in vivo actúa como procoagulante,los elevados niveles de Homocisteina (hiperhomocisteinemia): que son un factor de riesgo trombotico coronario y por ende de infarto al miocardio, pero también es factor de riesgo para trombosis en otras partes del cuerpo. Embarazo.Falla Renal.Síndrome nefrótico. Desordenes mielo-proliferativos (leucemias, linfomas) trastornos de la adhesión plaquetaria, pueden generar procesos trombóticos.Uso de cigarrillos.Predisposición genética (ya sea por antecedentes familiares de tromboembolismo pulmonar o antecedentes de varices). Estados postquirúrgicos: por el reposo.Inmovilidad en cama, personas en coma, hospitalizados.Post parto: tanto en el embolismo el líquido amniótico, como en la inmovilidad que se genera en las mujeres post partos, y el estado hipercoagulable que significa el embarazo (en el embarazo hay disminución de la antitrombina III, aumentan los niveles de fibrinógeno, deficiencias de la proteínas c y s).

Varices, Obesidad, Estrógeno: solamente a dosis altas es que puede considerarse un factor de riesgo, el uso de anticonceptivos orales antiguos (factor de riesgo), pero los que se utilizan actualmente tiene niveles muy bajos de estrógeno y por tanto no son un factor de riesgo. La insuficiencia cardiaca congestiva: sobre todo corazón derecho. El cateterismo vascular, una vía es un cuerpo extraño, un catéter de cualquier material es un cuerpo extraño dentro de un vaso sanguíneo, eso genera que puedan agregarse trombos, plaquetas a esa estructura. Un paciente puede estar embolizado porque tiene un catéter en una vía central. También se pueden generar émbolos sépticos. El paciente con cáncer, tiene estados hipercoagulables por el mismo cáncer, además por la quimioterapia (por la lisis tumoral). Edad: por cada 10 años a partir de los 60 el riesgo se duplica. Entonces si se tiene cualquier factor de riesgo y el paciente hace dificultad respiratoria súbita, hay que sospechar que tenga tromboembolimo pulmonar. Hay obstrucción pulmonar, tiene tromboembolimo, está tapado una parte de la circulación pulmonar, ¿y entonces que ocurre? En el sitio de la obstrucción, donde está el embolo, en este caso ya es un trombo, se liberan los agentes vasoconstrictores y bronco constrictores locales, y los mediadores como tromboxanos, serotonina, leucotrieno; todos esos elementos se liberan en el sitio de la obstrucción y contagian los componentes vasculares y aéreos que están al lado; entonces a pesar de que los elementos vasculares estén normales al lado del elemento obstruido, igual se alteraran por vasoconstricción, y en la vía aérea que está al lado que no está obstruida (porque es un trombo vascular), hay broncoconstricción, porque los mismos mediadores liberados producen este fenómenoEntonces si hay una arteria pulmonar obstruida: ¿Qué hay por delante del? Elementos alveolares, una parte de pulmón, que no está perfundido, entonces es un espacio muerto, con áreas que están ventilando, pero no hay intercambio gaseoso, y por tanto hipoxemia. ¿Qué hay por detrás del? Si hay obstrucción de la circulación, por detrás habrá aumento de la presión, al lado de un vaso sanguíneo que no está obstruido, pero tiene venoconstricción, hacia atrás habrá hipertensión, entonces de forma retrograda hay estasis e hipertensión, del sitio de la lesión hacia atrás y se refleja en el ventrículo derecho.Entonces la vía aérea tendrá broncoconstricción, se eleva la resistencia y la vía sanguínea vasoconstricción post-obstrucción, y aumenta la resistencia, Hay trastornos ventilatorios y trastornos perfusionales, no hay intercambio gaseoso en ese paciente, Falla el corazón derecho por sobrecarga de presión, y hace cor-pulmonar; el corazón no es capaz de vencer la resistencia de la circulación pulmonar, y fleja el corazón, ¿y si fleja el corazón derecho quien llena el izquierdo? Cae el gasto cardiaco y el paciente entra en shock hipovolémico. La alteración del intercambio gaseoso produce hipoxemia, puede haber hipercapnia (dependiendo de la magnitud del proceso obstructivo).

Clínica del tromboembolismo pulmonar: Asintomático: dependiendo de la magnitud del fenómeno trombótico. Puede dar clínica inespecífica, una clínica leve, ejemplo: tos leve (frecuente). En una persona que la obstrucción fue grande, si hay manifestaciones clínicas tales como: dolor, dificultad respiratoria de aparición súbita (ya sea horas, días después), puede acompañarse de signos de bajo gasto cardiaco (el paciente hipoperfundido, pálido, frio, el paciente está redistribuyendo el flujo, taquicardico, taquipneico), el tromboembolimo puede llegar a formar infarto pulmonar, y el paciente tendría hemoptisis, o expectoración hemoptoica, taquipnea, desdoblamiento del 2do ruido (porque se retrasa el cierre de la válvula pulmonar, por la hipertensión pulmonar; además de que el cierre de la válvula aorta se adelanta, y estas dos condiciones generan un 2do ruido desdoblado) y puede haber presencia de galope (3er ruido cardiaco, porque hay sobrecarga de presión en ventrículo derecho) Diagnostico probable de estenosis venosa: Buscar en las piernas signos de trombosis venosa, la pierna estará dolorosa, edematizada, Cianótica; si tiene estos síntomas el diagnostico clínicamente está hecho. (el paciente con estos síntomas, estos factores de riesgo) ...Exámenes paraclínicos: Rayos X; En una rayos x de tórax casi no se va a ver nada, pues estamos hablando de estenosis profunda, son miembros inferiores, la alteración de la circulación pulmonar es muy aguda, puede haber un infarto parenquimatoso, pleural. Pudiera observarse ciertas areas radiopacas( menos de 1/3) de las veces. Si hay un area de pulmon que esta obstruida y no esta perfundida, esa area por no estar perfundida se ve más negra (radiolucida) porque no hay sangre y la sangre se ve radiopaca, entonces se veria como que estuviese lleno de aire pero no de sangre. Mientras que, el area contralateral esta agarrando todo el gasto cardiaco que no esta pasando por el espacio obstruido, entonces un lado va a esta oligohemico y el otro lado estará pleohemico pues al haber mucha circulación se pone más radiopaco se ve como un esmerilado, un poco más difuso, por mucha circulación del lado que no está obstruido.
En el rayo x también se puede una elevación de la hemidiafragma del lado del infarto.

Electrocardiograma: Lo más importante en los EKG, los más frecuente son los trastornos de repolarización, se ven en 2/3 partes de los casos. ¿Cuáles son los trastornos de la repolarización? La onta T y el segmento ST. En el caso del segmento ST puede haber ascenso o descenso de ST, En el caso de la onda T puede haber aumento o aplanarse y desaparecer. Son muy inespecíficos los trastornos de la repolarización, pues puede ser muchas cosas como trastornos isquémicos, diverticulitis, muchas cosas… También podemos ver la presencia de S en la primera derivación (V1), y una onda Q en V3 que no debería aparecer. Si aparecen estos dos hay que pensar en un tromboembolismo pulmonar, pues son signos de hipertensión pulmonar, si no lo tenía previamente y aprecio reciente es un tromboembolismo pulmonar.Puede haber bloqueo de la rama derecha, con el mismo componente de obstruccion cardiaca del ventrículo derecho, observándose una onda P pulmonar (que son las ondas P picudas, grandes de más de 25mm de altura enla mayoría de las derivaciones) estos son criterios electrocardiográficos que me sugieren puede tener sobrecarga de presión del ventrículo derecho agudo, que se interpreta como un tromboemboloismo pulmonar.

Gases arteriales: Tiende a haber hipoxemia, puede no estar presente, puede estar normal, pero generalmente es la hipoxemia. La PCO2 si el paciente está hiperventilando puede estar disminuida, pero si el tromboembolismo es muy grande que casi lo está matando la PCO2 esta elevada.
Doopler; Si le hacemos un doopler en miembros inferiores que tienen signos de trombosis profunda (rojo, doloroso, hinchado, cianotica) encontramos trombosis venosa profunda, el diagnostico está prácticamente confirmado. El Doopler es muy importante como criterio diagnostico paraclinico .Dimero D; Cuando descubrimos el dimero D, pensamos que era un gran paso en la fisiopatología, pero realmente sirve para muy poco, porque es muy sensible, la sensibilidad del dimero D cuando tiene más de 500mgr por ml tiene una sensibilidad que supera el 95% , pero la especifidad es menos del 50%, hay mil patologías diferentes que también lo pueden tener presente, entonces no sabemos que lo está aumentando. Tiene poco valor diagnóstico, el dimero D se ve en la ascitis, en tromboembolismo pulmonar y en la coagulación intravascular diseminada para la cual si tiene importancia el dimero D que es sensible pero igual poco especifico.
Gammagrama de estilo perfusional: El gammagrama es la innalacion de gases marcados radioactivamente y inyección de contraste marcado radioactivamente, asi que vamos a llevar al paciente a una gammacamara y vemos las zonas que van a estar ventiladas con el gas marcado y perfundidas que llega la sangre marcada. Con eso dibujamos los campos pulmonares y vemos areas frias donde no llega el marcador, si no llega el marcador es porque no está perfundido, entonces vemos la imagen con un hueco frio. Es poco práctico.
Angiografía pulmonar: Menos complicado que el de la gammacamara, pero igual de difícil jaja, tienes que tener un equipo de imagen de alta resolución (un tomógrafo o un resonador) tiene que tener un catéter por qué se hace cateterismo e inyectar sangre en la pulmonar y ver como .
 link
link
PRUEBAS DE FUNCIONALISMO PULMONAR; Ventilación: movimiento de aire desde el exterior hasta los alveolos, eso es ventilación la entrada y salida. Perfusión: movimiento de sangre, a través de la circulación pulmonar, desde el corazón derecho, pasa a la circulación pulmonar y pasa al corazón izquierdo.Si se dan solo esos dos elementos y hay integridad alveolo capilar se da la difusión de los gases que es el movimiento de oxigeno (tanto del CO2 como el O2) a través de la pared alveolo capilar y eso es lo que permite mantener la homeostasis de los vasos sanguíneos. Hay diferentes elementos con los cuales tú evalúas la ventilación (con la espirometría), con los cuales podemos evaluar la perfusión (con cateterismo) y ellos dos te dan el resultado de la difusión de gases (que se evalúa con los gases sanguíneos).Hay que determinar los flujos, capacidades y volúmenes pulmonares. Recordemos primero como respiramos. La respiración tiene primero una fase activa que es la inspiración y una fase pasiva que es la espiración: en un paciente SANO en reposo.
Ciclo respiratorio: En inspiración (fase activa) hay la activación de los músculos respiratorios, el diafragma, que se contrae y desciende, aumentando el volumen de la caja torácica y la presión intersticial se hace más negativa. La diferencia de presión entre el parénquima pulmonar y el alveolo pulmonar se hace más negativa, se abre la válvula, se abre la glotis y entra el aire por diferencia de presión y el flujo de aire se da de mayor presión a menor presión. Al final de ese fenómeno el paciente relaja el diafragma y vuelve a ascender y la presión intratorácica sube y se aproxima a 0, puede incluso volverse positiva en la base pero negativa en el vértice, además está el retroceso elásticos de las paredes de las vías respiratorias pequeñas y de los alveolos, ellos son paredes elásticas y tienen la capacidad realizar un retroceso por memoria, no es activo, es como inflar un globo, llenas el globo y cierras la válvula, se abre la válvula y sale el aire, cuando lo desinflas vuelve. Todo esto hace que las presiones se vuelvan positivas. MAYOR QUE LA QUE ESTA EN EL ALVEOLO. Este es el CICLO RESPIRATORIO una inspiración activa y una espiración pasiva.

Volumen corriente (VC): es el aire que entra y sale en una respiración normal es aproximadamente 7cc X Kg de peso corporal. Volumen de reserva inspiratorio (VRI): es el aire adicional que podemos inspirar a partir de una inspiración normal. Volumen de reserva Espiratoria (VRE): aire adicional que podemos espirar a partir de una espiración normal.VRI+VRE+VC= Capacidad Vital (CV): es todo el aire que podemos inhalar o exhalar en una condición máxima.Hay una cantidad de aire que siempre permanece dentro de los pulmones (volumen residual) los pulmones no se vacían completamente, de vaciarse completamente y teniendo unas paredes alveolares elásticas se COLAPSAN. Para evitar el colapso pulmonar al final de la espiración máxima tiene que haber un punto de cierre o volumen de cierre, donde la vía aérea se cierra conteniendo aire dentro de los alveolos, ¿cuánto aire queda en el interior del pulmón? Eso se llama volumen residual, el cual es el que impide que los pulmones colapsan… y si un pulmón colapsa la circulación sanguínea también, no pasa sangre por ese pulmón, el corazón izquierdo se queda sin sangre. Por eso si ocurre colapso de ambos pulmones el paciente está muerto a no ser que este en una unidad de cuidados intensivos. Debido a que el corazón no puede mantener el gasto cardiaco de esa manera. Tenemos que la suma de la CV + VR=capacidad pulmonar total. La relación capacidad vital y volumen residual va ser 80-70% y 20-30% respectivamente, lo cual es NORMAL.Para determinar esos volúmenes y capacidades hay varias pruebas, durante muchos años se han crea aparatos que hoy son el equivalente al ESPIROMETRO ...
Historia: lo que utilizamos es básicamente el principio de Arquímedes que era el volumen de desplazamiento de agua, un vaso lleno de agua, con una manguera debajo del vaso, la persona espiraba, entraba el aire al vaso, la burbuja de aire desplazaba el líquido y el volumen de agua desplazado por el aire era igual al volumen de agua que entra en el recipiente. Pero el agua tiene un peso, una presión, una densidad, por lo tanto, no era exacto el aparatico.Después cambiaron por algo mucho más liviano un espirómetro con embolo que lo que tiene adentro es aire, espirabas de esta forma bajaba el embolo y podías saber cuánta cantidad de aire entraba y salía, se usaron hasta el siglo pasado y eran bastante comunes, El tercer tipo de espirómetro es el que estamos usando actualmente, hay varios, uno que utiliza la técnica de doppler, el aire entra en un campo magnético y va envolviendo las partículas, y hay uno más sencillo que es una especie de turbina, es como un ventilador, que dependiendo de la velocidad y el número de vueltas del aspa puedes conocer la cantidad de aire que está pasando a través de él, son prácticos, portátiles y pequeños.
Otro de los métodos utilizados para evaluar la función pulmonar es la plestimografía, específicamente la espiratoria, donde se genera una variación de presión dentro de una cámara hermética, le colocamos una especie de tubería y cuando el inspira el tórax se expande, cuando inspira se retrae. Al expandirse la presión dentro de la cámara hermética aumenta, los volúmenes varían por acción de la presión y se ve el principio de conservación de la masa, si varia el volumen, aumenta la presión de la cámara, esa variación la medimos y con el despeje de la formula podemos determinarla con exactitud. Pruebas de dilución se utilizan gases marcados, puede diluir gases y sustancias, con esta prueba se le introduce al paciente un gas marcado, a volumen y concentración conocida, este entra al pulmón y se mezcla con el aire, al espirarlo podemos cuantificar el gas marcado, Como salió y a que concentración salió. La manera en la que se diluyo, para saber con qué volumen se mezcla. Esta prueba nos permite saber, cual es el volumen residual, las otras pruebas no lo hacen. Mediante ellas se han podido realizar curvas probabilísticas y de ahí sabemos que es normal y que no.

Tenemos unos patrones ya establecidos, le hacemos una espirometría al paciente y lo comparamos con estos patrones esperados y la alteración de estos valores nos permite establecer diferencias entre ambos. Mediante ella podemos clasificar las enfermedades pulmonares en: Obstructivas, Restrictivas.
En las obstructivas los pacientes atrapan aire porque la obstrucción predominantemente es para salir el aire, a esto se le denomina síndrome de atrapamiento de aire, estando así aumentado el volumen residual, y también la capacidad pulmonar total a expensas del volumen residual, mientras que la capacidad vital esta disminuida. Si la capacidad para sacar el aire esta disminuido, esto me da un proceso obstructivo típico. La mayoría de las enfermedades pulmonares son de tipo obstructivo. Entre ellas encontramos el enfisema. Las otras enfermedades son las restrictivas, que es la incapacidad para dejar entrar el aire, el pulmón no expande de forma adecuada. Son menos frecuentes y entre ellas estan, la fibrosis pulmonar, hipertensión pulmonar. Todos los volúmenes estan disminuidos, la diferencia entre este patrón y el obstructivo es que tiene baja resistencia para dejar salir el aire, entra muy poquito aire, pero lo poquito que entra sale rápidamente.
Cuál es la diferencia entre la capacidad y el volumen: las unidades de tiempo. Las pruebas de funcionalismo pulmonar se hacen en contra unidad de tiempo, siendo este un elemento dinámico. Es de gran importancia porque las patologías pulmonares primero afectan al elemento dinámico y luego las capacidades de volúmenes.Pero también se puede clasificar como flujo (flujo es igual a volumen/tiempo) entonces la curva seria volumen/tiempo sobre volumen, que es igual a la anterior, pero con otras unidades, Se puede leer tanto arriba como abajo. Lo importante de esta curva es que ella orienta diagnóstico, según la morfología de las curvas. En ella en particular el 0 está en la derecha. Estas son las 3 curvas, se le pide al paciente que inspire y meta todo el aire que pueda y que expire y saque todo el aire que pueda, el cual se saca todo en muy poco tiempo y después desciende.Todo lo que está en la curva es la capacidad vital, cualquier punto en la curva son los flujos.Si el paciente tiene una enfermedad obstructiva, se ve como se desplaza hacia la izquierda, se aleja del cero, la capacidad vital esta disminuida porque le cuesta sacar el aire, la concavidad superior es típica de un paciente obstructivo.

Este es el cortocircuito de shunt, la sangre pasa del lado derecho al lado izquierdo sin intercambio gaseoso, cuando se genera shunt, cuando hay una comunicación entre cavidades ya sea interventricular o interauricular, esto no quiere decir más que la sangre pasa del polo venoso al arterial sin modificarse, por lo tanto, tiene la misma concentración de la sangre venosa. Aquí la relación ventilo-perfusional tiende a 0.
Causas de hipoxemia: cualquier alteración del oxígeno ambiental, cualquier causa que me ocasione hipo ventilación e hipo perfusión, en conclusión, casi todas las enfermedades cardiopulmonares.
Causas de hipoxemia crónica: cifoscoliosis, obesidad mórbida, cualquier patología de falla cardiaca izquierda, tromboembolismo pulmonar, esclerodermia (procesos de fibrosis pulmonar). Hipercapnia: el CO2 se difunde a través de las membranas celulares 20 veces más fácil que el oxígeno, esa capacidad de atravesar membrana hace que se difunda y se pueda eliminar más fácil. El CO2 depende de la frecuencia respiratoria, en la taquipnea barres el CO2 y en la bradipnea acumulas el CO2, es decir, hiperventilación CO2 bajo, hipo ventilación CO2 alto.
 link
link






























